Primordial com a sua Saúde
É importante destacar que a visão é um sentido muito importante no corpo humano, ao contrário do que muitos pensam o médico oftalmologista não faz apenas a prescrição de óculos e a manutenção do grau. A oftalmologia trata de pálpebras, olhos, cílios da saúde ocular em si. O nosso olho é um órgão tão pequeno, mas pode ser afetado por 3.892 doenças sendo algumas raras e muitas delas se não forem diagnosticadas e tratadas a tempo, pode se agravar e causar sérios danos! Consultar o oftalmologista periodicamente é, portanto, essencial para cuidar da sua visão. Não espere sentir desconfortos ou dificuldades para enxergar para agendar sua consulta.
A prevenção é o segredo para não ter problemas no futuro e garantir que a saúde dos olhos esteja sempre em dia.
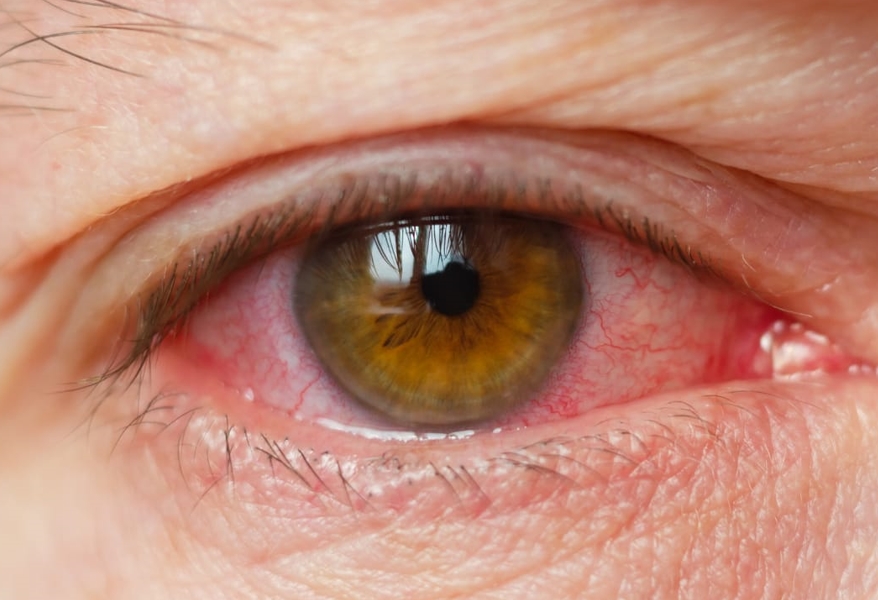
É uma doença que pode ter diversas causas e que faz com que a produção de lágrimas seja reduzida, provocando desconforto, distúrbios visuais e instabilidade do filme lacrimal, com dano potencial à superfície ocular em seus portadores.
O diagnóstico da Síndrome do Olho Seco é realizado em consulta com o oftalmologista, que poderá identificar a gravidade da doença e indicar o tratamento mais adequado para cada paciente. É importante que o paciente relate os sintomas abaixo, caso os apresente, pois quanto mais cedo o tratamento iniciar, mais chances de evitar sequelas permanentes na visão.
Um dos papéis da lágrima é lubrificar os olhos, o que melhora a visão e a saúde ocular.
Adicionalmente, ela atua como uma proteção porque vem acompanhada de uma série de eletrólitos, lipídeos, mucinas e enzimas que contribuem para barreiras para a imunidade dos olhos. Ela também é responsável pela oxigenação da córnea, parte do globo ocular fundamental para a visão.
Podemos definir, portanto, que uma lágrima saudável é fundamental para evitar os sintomas e sinais da síndrome do olho seco.
As causas são variadas. A principal delas inclui trabalhar em locais muito secos, com muito ar condicionado ou vento. O uso de alguns medicamentos, como antialérgicos, antidepressivos ou remédios para resfriados podem ter como efeito colateral a diminuição da produção de lágrimas, contribuindo também, para o surgimento desta condição.
Alguns outros fatores incluem:
Por ser uma doença multifatorial, a Síndrome do Olho Seco não tem uma única causa específica. Várias situações ambientais, uso de determinados medicamentos e outras doenças podem vir a provocá-la.
Alguns destes fatores são:
Estes são os principais cuidados para evitar ressecamento nos olhos:
Ao persistir os sintomas procure um Médico Oftalmologista.

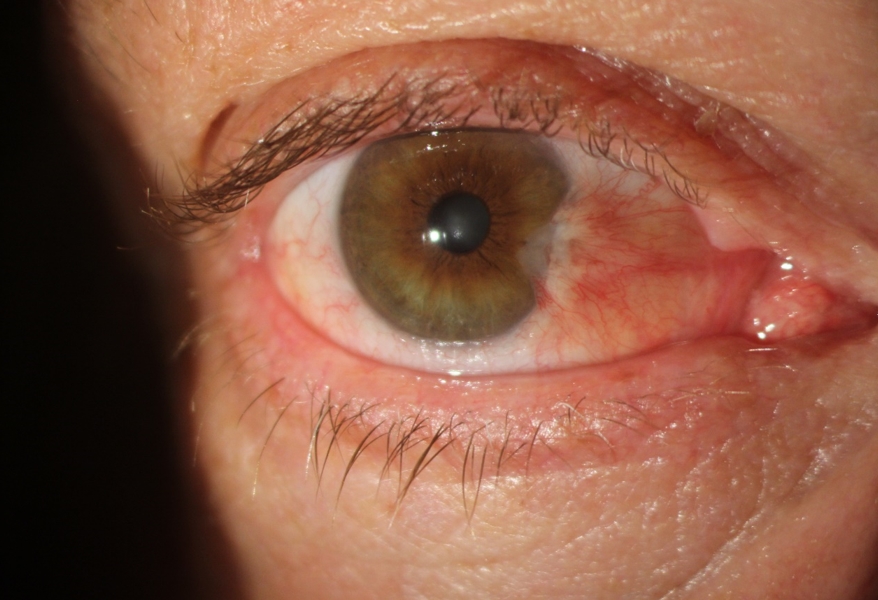

É uma doença que pode levar a muitos sintomas visuais e irritativos.
Normalmente, a lesão que cresce de forma lenta ao longo da vida, mas pode parar em determinada altura, o que varia de caso a caso. Em casos mais avançados de pterígio, ele pode crescer de maneira mais rápida ou pode cobrir a pupila a ponto de interferir na visão do portador.
– Exposição contínua e crônica dos olhos à luz solar; ⠀
– Exposição direta dos olhos ao vento, poeira e/ou poluição;
– Olho seco.
A cirurgia é recomendada quando a doença cresce o suficiente para chegar a córnea , resultando em vista embaçada ou com dificuldade para focalizar objetos que é o caso em que o paciente desenvolve o astigmatismo e também hipermetropia
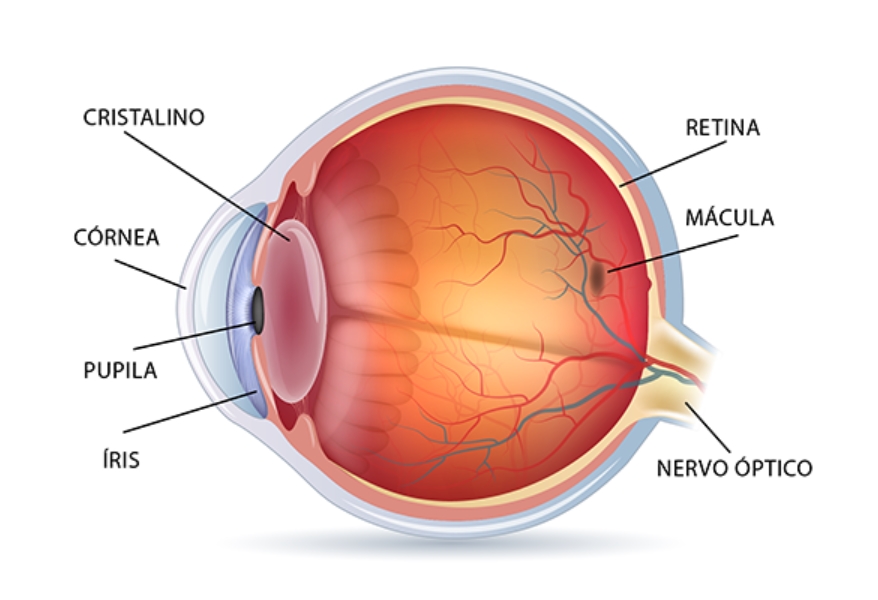
A mácula é a parte central da retina, responsável pela visão nítida e detalhada. Esta é a parte do olho que é afetada pela degeneração macular.
A degeneração macular é a principal causa de baixa visão entre pessoas com mais de 50 anos. O desenvolvimento degenerativo é ainda mais comum entre:
Existem dois tipos de degeneração macular: seca e úmida.
Nos sintomas da DMRI úmida incluem-se: perda da visão mais rápida que na DMRI seca, zona de embaçamento, ondulação ou visão central distorcida; afeta um olho de cada vez.
A melhor forma de tratar a DMRI úmida, em estágio já avançado, é através da aplicação de injeções intra-vítreas. Os medicamentos utilizados nesse método evitam o crescimento de novos vasos sanguíneos anormais na retina.
Por isto visitar seu oftalmologista com frequência é essencial. Seu check-up está em dia? Somente assim a sua qualidade de vista estará garantida. (Injeções intra-vítreas devem ser ministradas por um oftalmologista).

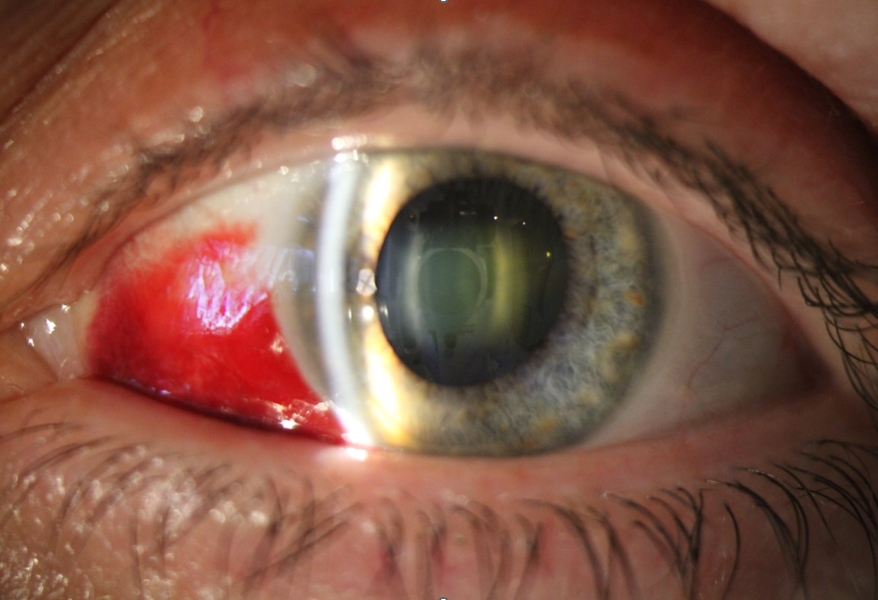
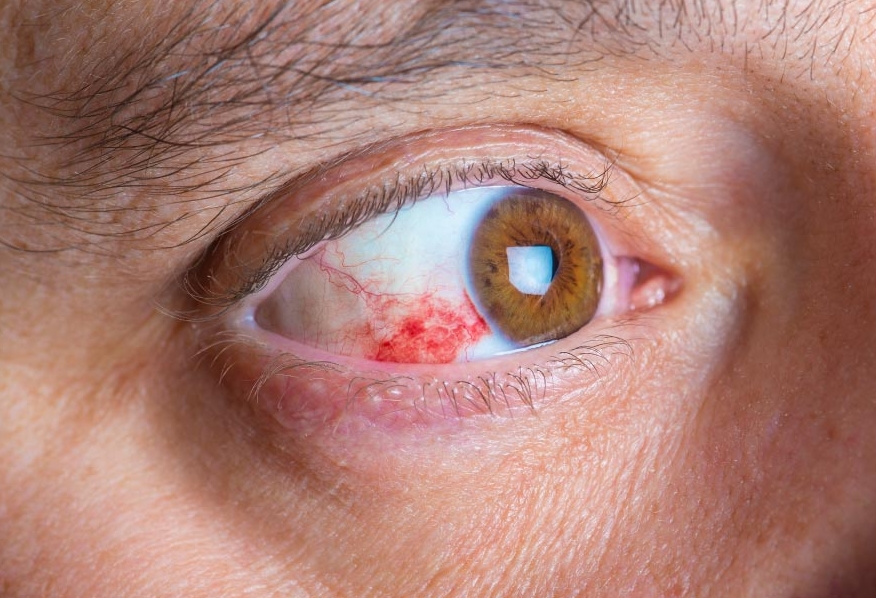
O derrame ocorre quando vasos sanguíneos se rompem na conjuntiva, uma camada fina que reveste internamente a esclera e as pálpebras. A esclera, que é o nome da parte branca dos olhos, é composta por vários vasos sanguíneos bastante frágeis. Quando ocorre um rompimento espontâneo ou um traumatismo, o sangue é rapidamente visto na parte externa.
Em muitos casos, porém, a mancha não afeta a acuidade visual. Portanto, a maioria dos quadros é inofensivo e se desenvolve sem apresentar complicações. Mas, é importante saber diagnosticar: pode se tratar de uma hemorragia comum ou existir outro tipo de doença associada.
As causas de derrame ocular ou de hemorragia nos olhos são, habitualmente, as seguintes:
As principais causas de derrame ocular podem variar de acordo com o tipo de hemorragia. Veja mais informação em causas para a hemorragia vítrea e hifema.
As causas para o “sangue nos olhos” nem sempre são conhecidas. A consulta ao médico oftalmologista deverá permitir elucidar as causas do derrame. Se as hemorragias nos olhos são frequentes, deve ser estudada a sua causa pelo médico oftalmologista, pois pode dever-se a algumas doenças nos olhos ou algumas doenças sistémicas.
No derrame ocular ou hemorragia nos olhos, o tratamento depende da causa subjacente, ou seja, após o diagnóstico, a intervenção deve ser orientada pelo médico oftalmologista de acordo com as características e causas do derrame.
Na hemorragia subconjuntival, genericamente, não é necessário efetuar qualquer tratamento, uma vez que o sangue no olho desaparece, sem complicações, ao fim de uma ou duas semanas. Porém, em alguns casos pode ser necessário tratar ou, então, efetuar um controlo da patologia subjacente, como o controlo da hipertensão arterial, diabetes, etc..
Como “tratamento natural ou caseiro” o médico pode aconselhar a aplicação de compressas frias sobre o olho, o que pode fazer duas a três vezes por dia com uma duração que varia entre 5 a 10 minutos.
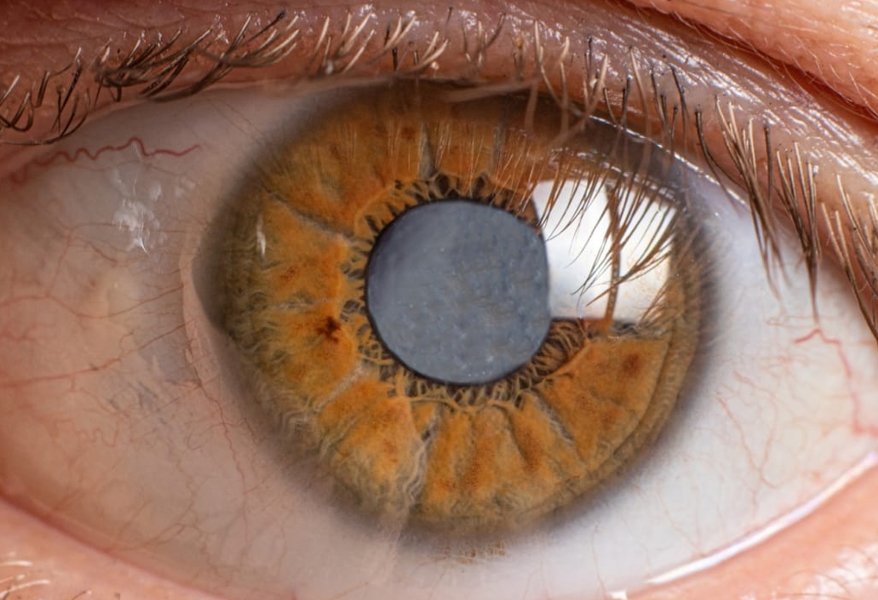
Uma das principais causas de cegueira no mundo, a catarata é uma doença caracterizada pela perda de transparência do cristalino, lente natural cuja função é propiciar o foco da visão em diferentes distâncias. Com o avançar da idade, as fibras do cristalino aumentam de espessura e de diâmetro, provocando a princípio presbiopia, a popular vista cansada. É por isso que a maioria das pessoas com mais de 45 anos precisa usar óculos para enxergar de perto
E é como se a catarata fosse a fase seguinte desse processo – a lente natural, além de perder a elasticidade, torna-se opaca. Aos poucos, vai embaçando a visão até que o indivíduo passa a enxergar apenas vultos e luzes, podendo ocorrer a cegueira. A catarata evolui lentamente, mas há casos raros em que ela é congênita – ou seja, bebês nascem com a visão prejudicada por influência do DNA. Em outras situações, a criança é afetada porque a mãe teve rubéola, sífilis ou toxoplasmose nos primeiros três meses de gestação.
Fatores de risco
Levando em conta a comprovada relação entre radiação solar e catarata, uma das recomendações mais importantes para prevenir ou ao menos atrasar o surgimento da doença é vestir óculos escuros. Vale também o alerta para jamais olhar diretamente para o sol. Não usar colírios sem a devida prescrição médica, especialmente aqueles com corticoides na fórmula, é outra orientação para manter a visão em ordem. Hábitos saudáveis fazem parte da estratégia de prevenção. Um deles é não fumar. E manter um cardápio repleto de vegetais proporciona um aporte importante de vitaminas como o betacaroteno, presente na cenoura, por exemplo. No organismo, esse nutriente se transforma em vitamina A, reconhecida por proteger os olhos contra a catarata.
A cura da catarata só é possível por meio de cirurgia. Felizmente, avanços técnicos tornam esse procedimento cada vez mais rápido (a operação dura entre 15 e 30 minuto) e seguro, com sucesso na maioria dos casos.

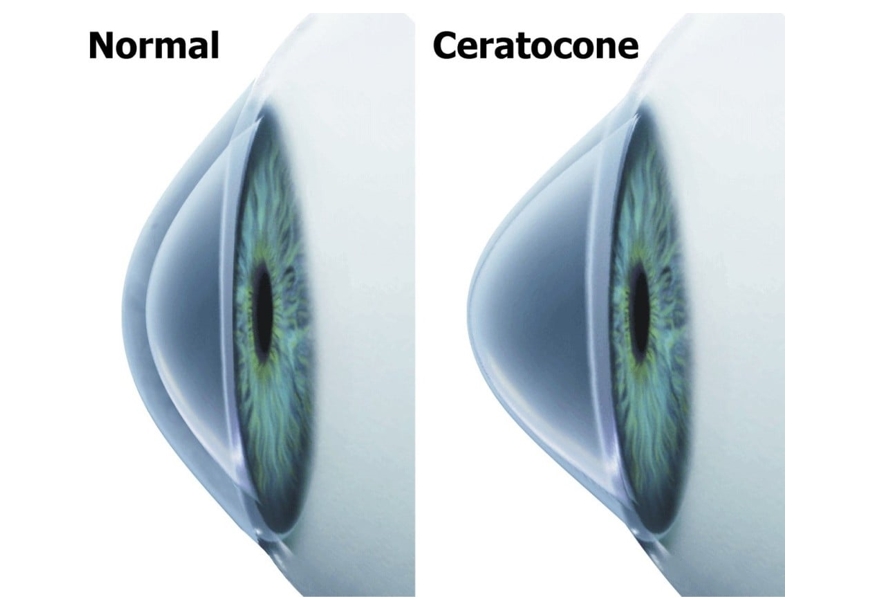
O Ceratocone é uma alteração corneana degenerativa e não inflamatória, caracterizada pelo afinamento e abaulamento progressivo de uma área da córnea. É extremamente comum, acometendo uma pessoa a cada 1.000, e inicia-se normalmente como miopia ou astigmatismo ou ambos, podendo evoluir rapidamente, ou levar muitos anos para se desenvolver.
O Ceratocone debilita a visão caso não seja tratado, mas raramente leva à cegueira. Costuma surgir na adolescência e dificilmente progride após os 40 anos. Normalmente ocorre de forma assimétrica, sendo que em 90% dos casos, acomete ambos os olhos. Todavia, o diagnóstico da doença no segundo olho ocorre aproximadamente 5 anos após o diagnóstico no primeiro olho.
O diagnóstico é realizado por um oftalmologista, que reúne o histórico clínico do paciente, as suas queixas e os resultados dos exames.
Os exames têm o intuito de analisar a progressão da doença, o quanto ela comprometeu a região afetada e também ajuda a definir qual tipo de tratamento será o mais eficiente. O importante é afastar quaisquer outras doenças que não o ceratocone.
Uma informação importante a ser destacada é que o simples ato de coçar os olhos pode fazer com que a doença piore. Se esta ação for feita continuamente e com força, a rigidez da córnea aos poucos fica fragilizada, o que facilita a sua deformação.
A conjuntivite alérgica é um dos principais fatores desencadeadores do ceratocone. Por esfregar frequentemente os olhos, o indivíduo que já tem a predisposição genética, tem o agravamento da doença.
O uso de colírios lubrificantes e antialérgicos podem amenizar o lacrimejamento e a coceira e, consequentemente, evitar o desenvolvimento e a progressão da doença.
Nos estágios iniciais do ceratocone, o uso de lentes de contato e óculos apresentam bons resultados. Porém, os médicos costumam indicar, preferencialmente, o uso de lentes ao invés dos óculos, uma vez que elas tendem a proporcionar melhor qualidade visual.
Atualmente, com as modernas lentes de contato desenvolvidas, mesmo em casos de ceratocone avançado, é possível obter conforto e qualidade visual satisfatória.
Outro tipo de tratamento é o “crosslinking” cujo principal objetivo é evitar a progressão da doença.
Nos casos em que a doença atingiu níveis elevados de comprometimento, pode-se optar pela cirurgia com a implantação de um anel no interior da córnea.
É uma doença que afeta os pequenos vasos da retina, região do olho responsável pela formação das imagens enviadas ao cérebro.
O aparecimento da retinopatia ocorre após anos de mau controle glicêmico em pacientes portadores de diabetes e ao descontrole da glicemia. A hiperglicemia desencadeia várias alterações no organismo que, entre outros danos, levam à disfunção dos vasos da retina.
Entretanto as perdas que ocorrem pela retinopatia podem ser irreversíveis, se ocorrer atraso no tratamento .Por isso a importância dos exames periódicos com seu oftalmologista.


É uma obstrução da veia central retiniana por um trombo. Ela provoca perda de visão indolor, variando de moderada a grave, e geralmente ocorre de modo súbito. O diagnóstico é por fundoscopia. Tratamentos podem incluir fármacos do fator de crescimento endotelial antivascular.
A Retinopatia Hipertensiva acontece na retina, devido ao aumento da pressão arterial. Isso acontece porque, com o aumento da pressão, os vasos da retina tem um aumento expressivo, ficando sinuosos. Isso atrapalha o fluxo de sangue na região, o que gera uma atrofia da vascularização da área.
Doença que pode surgir em quem possui alto nível de miopia. Retinopatia hipertensiva: ocorre em pessoas com hipertensão arterial, os vasos da retina acabam sofrendo alterações que causam a doença. Descolamento da retina: traumas ou acumulo de líquido acabam causando este problema.
Lúpus e Artrite reumatoide são doenças reumáticas, mas são doenças diferentes. As duas são doenças auto imunes. Isto é, não é uma doença transmissível, apresenta um fator genético bastante expressivo, pode ter história familiar e o diagnóstico tem alguns sintomas que se misturam.
Os tumores intra-oculares podem aparecer nas pálpebras, no olho (a conjuntiva, coróide ou retina) e na órbita (a cavidade que abriga o globo ocular). Dada a sua localização delicada, é necessário um diagnóstico e tratamento precoces. O tempo pode ser crucial para salvar a visão, o olho e até mesmo o próprio paciente nos casos mais graves.
Existem vários tipos de tumores, tanto benignos como malignos, que afetam os olhos e as suas diferentes estruturas. Entre os tumores intra-oculares, os principais são:
Melanoma: Pode ocorrer em vários tecidos, embora a localização coróide (melanoma de coróide) seja o tumor maligno primário intra-ocular mais comum em adultos. O seu número de casos aumenta ainda mais se tivermos em conta os tumores secundários a outros processos cancerosos que acabam por provocar metástases no olho, como o cancro da mama ou do pulmão.
Retinoblastoma: Tumor maligno dos olhos mais comum na infância. É muito agressivo e, portanto, é essencial diagnosticá-lo e tratá-lo cedo.
Hemangioma coróide: tumor benigno (sem risco de metástase) que, no entanto, se desenvolve de forma muito rápida e agressiva, colocando em risco a visão, uma vez que o seu crescimento ameaça o nervo óptico (transmissor de imagens da retina para o cérebro) e a mácula (área central da retina que permite uma visão detalhada).
Os tumores orbitais são raros e a sua manifestação mais comum é o aparecimento de exoftalmia unilateral de evolução lenta e progressiva (exceto para certos tumores que podem ser bilaterais). Esses tumores são variados e podem ser sérios.